Tabela norm USG ciąży - jak interpretować wyniki ciążowego USG?
USG jest jednym z najważniejszych badań, wykonywanych w trakcie ciąży. Dostarcza informacji na temat rozwoju i stanu dziecka, a także jego przypuszczalnej masy i szacowanego terminu porodu na podstawie wymiarów biometrycznych płodu: CRL, BPD, HC, AC, FL. USG powinno wykonywać się w ciąży w odpowiednich tygodniach, z uwagi na to, że mierzone i oceniane są odpowiednie struktury, stosownie do wieku ciążowego i przypadającego na niego stadium rozwoju. Tabela norm USG wskazuje w jakim tygodniu i dlaczego wykonuje się USG, które w ciąży powinno wykonywać się 4 razy.
- Tabela norm USG w ciąży
- Biometryczne wymiary płodu: CRL, BPD, HC, AC, FL
- Wymiary dziecka na USG
- Czy można w ciąży wykonywać USG częściej?
- Kto wykonuje USG w ciąży?
- Czy lekarz robiący USG może odesłać mnie na powtórne badanie mimo właściwego tygodnia ciąży do wykonania USG?
- Jak interpretować wyniki ciążowego USG?
Tabela norm USG w ciąży
Zgodnie z zaleceniami Polskiego Towarzystwa Ginekologów i Położników (PTGiP) z 2020 roku badanie USG powinno być „oferowane wszystkim ciężarnym, co najmniej 4 razy w ciągu trwania ciąży”. Cztery razy w ciąży - ale kiedy dokładnie? Nie jest to dowolność nasza, czy lekarza ginekologa- położnika lub położnej prowadzącej ciążę. Są to konkretne terminy, w których w USG powinno oceniać się co innego. Co więcej, w każdym badaniu można zobaczyć coraz więcej, gdyż na każdym etapie ciąży USG ma inną specyfikę. W 14 tygodniu na przykład ultrasonografista nie oceni dokładnie anatomii serca, a i w sprawie płci bardzo łatwo o pomyłkę. Ocena płci będzie możliwa już około 20 tygodnia. Każde USG powinno wykonać się w danym przedziale czasowym tygodni ciąży. Normy USG wykonywanych w ciąży prezentuje tabela.
| USG | Kiedy wykonujemy? Normy USG | Czy jest obowiązkowe? Czy można wykonać przed lub po tych tygodniach ciąży? | Co widać w USG i co jest oceniane na tym etapie? |
|---|---|---|---|
| 1 | Przed 10. tygodniem ciąży (najlepiej nie wcześniej niż 6 tydzień ciąży*) | Nie jest obowiązkowe. Wykonywane jest ze wskazań lekarskich lub jeśli kobieta chce potwierdzić ciążę w USG. Najlepiej nie wykonywać przed skończeniem 6 tygodnia ciąży (jeśli nie ma wskazań do wykonania wcześniej), ponieważ przed 6. tygodniem akcja serca (FHR) jest wolna lub nie ma jej jeszcze wcale. Czasami nie widać jeszcze zarodka lub pęcherzyka żółtkowego, co jest normalne i charakterystyczne dla tak wczesnej ciąży, ale powoduje niepotrzebny stres u przyszłej mamy. | Badanie jest wykonywane sondą dopochwową. Służy do określenia lokalizacji ciąży (wewnątrzmaciczna lub pozamaciczna), czy ciąża nie znajduje się w bliźnie po cięciu cesarskim - jeśli było poprzednio. Ocenia się pęcherzyk ciążowy (GS- ang. gestational sac), pęcherzyk żółtkowy (YS- ang. yolk sac), obecność i wielkość zarodka (CRL- ang. crown-rump length), trofoblast (przyszłe łożysko), obecność i szybkość akcji serca (FHR- ang. fetal heart rate). W tym USG dowiedzieć można się ile jest zarodków, kosmówek i owodni - tzn. czy ciąża jest pojedyncza, czy mnoga, a jeśli mnoga to ilu owodniowa i ilu kosmówkowa, co ma ogromne znaczenie dla dalszej opieki nad kobietą i kolejnych wizyt oraz USG, a także dla samego rodzaju i terminu porodu. Ocenie podlega również sama macica (np. czy są mięśniaki, wady macicy), szyjka macicy oraz jajniki i ogólnie całość narządów w miednicy mniejszej. |
| 2 | Między 11 tygodniem a 14 tygodniem (tj. 11+0 dni a 13+6 dni) Popularnie nazywane USG „prenatalnym” lub „genetycznym” | Badanie jest obowiązkowe. Badanie należy wykonać koniecznie między 11 a 14 tygodniem, choć najlepiej byłoby celować w środek tego czasu tj. między 12 a 13 tygodniem. Wynika to z faktu, że do pomiaru kluczowych parametrów potrzeba by dziecko mierzyło między 45 a 84 mm. Czasami bywa, że tuż po 11 tygodniu dziecko nie ma jeszcze 45 mm lub blisko 14 tygodnia ma już ponad 84 mm | USG w tym okresie nazywane jest potocznie badaniem prenatalnym, choć tak naprawdę każde badanie przed porodem jest badaniem prenatalnym (łac. pre natal - przed urodzeniem). Badanie wykonywane jest sondą przezbrzuszną lub dopochwową - w zależności od jakości widocznego obrazu. Podobnie używa się mylnie terminu „USG genetyczne”, choć nie jest ono badaniem genetycznym. Prawdopodobnie przyjęło się je tak nazywać, ponieważ w trakcie tego USG sprawdza się tzw. markery aberracji chromosomalnych, mogące świadczyć o zespołach genetycznych tj. zespół Downa, Edwardsa, Patau. Podczas USG w tym terminie ocenie podlega szczególnie: obecność kości nosowej (NB), przezierność karku (NT), indeks pulsacji w przewodzie żylnym (DV PIV) oraz przepływ w zastawce trójdzielnej (TR). Ponadto wykonywane są pomiary biometryczne tj. CRL, czasami BPD oraz FL. Przede wszystkim ocenia się na do od tej pory już bardziej widoczną anatomię płodu: czaszkę (kształt, sierp mózgu, sploty naczyniówkowe) twarzoczaszkę, ciągłość ściany jamy brzusznej, położenie żołądka, pęcherza moczowego, serce (lokalizację, oś, rytm serca - FHR), trójsegmentowość kończyn. Dodatkowo ocena kosmówki i ewentualnych nieprawidłowości. Uwaga: może zaistnieć konieczność powtórzenia badania, jeśli dziecko nie ustawi się odpowiednio do pomiaru przezierności karkowej i uwidocznienia kości nosowej. Nie świadczy to o jakimkolwiek zagrożeniu, a jedynie nieadekwatnej dla miarodajności pomiaru pozycji dziecka. |
| 3 | Między 18. a 22. tygodniem ciąży. Tzw. „USG połówkowe”. | Badanie jest obowiązkowe. Optymalny czas wykonania badania to 20- 22 tydzień, gdy serce dziecka jest odpowiednio duże dla całościowej jego oceny, tak ważnej w tym USG. Badanie można wykonać również po 22 tygodniu, jeśli z jakiś względów nie udało się wcześniej. | Badanie wykonywane jest sondą przezbrzuszną i dopochwową (do oceny długości szyjki macicy). W trakcie tego badania dokonuje się pomiarów biometrycznych: HC, BPD, AC, FL. Dokonywana jest ocena całej anatomii dziecka i narządów, ze szczególnym uwzględnieniem struktur mózgoczaszki, twarzy, jamy brzusznej, sznura pępowinowego, ciągłości kręgosłupa oraz budowy serca wraz z FHR, czyli akcją serca. Ponadto oceniany jest cały szkielet dziecka, łożysko, ilość wód płodowych i możliwa jest już w większości przypadków ocena płci. W tym USG można się m.in. dowiedzieć czy nie ma rozszczepu wargi, podniebienia, wad cewy nerwowej, nieprawidłowej budowy serca. Podawana jest przybliżona masa ciała dziecka oraz wiek wg USG. |
| 4 | Między 28. a 32. tygodniem ciąży | Badanie jest obowiązkowe. Najlepiej wykonać je między 28 a 32 tygodniem, ale wykonane 1- 2 tygodnie później nie będzie zbyt późnym terminem. | Badanie wykonywane jest sondą przezbrzuszną. Jeśli potrzeba sprawdzić kontrolnie długość szyjki macicy to także dopochwową. W tym USG oceniane jest wszystko to, co w trakcie USG „połówkowego” lub też to, co nie udało się uwidocznić z jakiś przyczyn w poprzednim badaniu. Ponownie ocenia się łożysko, ilość wód płodowych, biometrię i szacunkową masę, a co ważne położenie dziecka w macicy. Ponadto najczęściej poszerza się badanie o przepływ w tętnicy pępowinowej i/lub tętnicy środkowej mózgu. |
* Standardem w położnictwie jest, że tydzień ciąży liczymy od pierwszego dnia ostatniej miesiączki (OM), mimo że zapłodnienie następuje najczęściej 2 tygodnie później. W przypadku późniejszej niż około 14 dnia cyklu miesiączkowego owulacji, rzeczywisty wiek ciążowy będzie zawsze mniejszy niż ten wyliczony wg OM. Jeśli kobieta nie obserwuje swojego cyklu i objawów świadczących o okresie okołoowulacyjnym, może nie wiedzieć, że owulacja nastąpiła np. nie w 14 a w 20 dniu cyklu, więc zapłodnienie miało miejsce około 20 dnia cyklu (komórka jajowa żyje ok. 24-36 h). Wtedy ciąża 6- tygodniowa wg OM będzie realnie mniejsza - 5 tygodni i 1 dzień, co oznacza dla badania USG, że na pewno nie będzie widocznej akcji serca, a sam zarodek może mieć zaledwie milimetr. Sprawdź także ten artykuł: Na czym polegają badania prenatalne i kiedy je wykonać.
Biometryczne wymiary płodu: CRL, BPD, HC, AC, FL
Wymiary dziecka w USG oceniane są pod kątem tego, czy na swój wiek rozwija się ono harmonijnie, czy nie zwolniło lub czy nie przyspieszyło z przybieraniem na masie, co skłaniałoby do dalszych interwencji medycznych. Ponadto wymiary dziecka w USG służą do obliczenia przypuszczalnej aktualnej masy ciała, określenia wieku ciążowego wg pomiarów i w jaki sposób odbiega (lub nie) od wieku wg ostatniej miesiączki. Dodatkowo w ostatnim USG przed porodem wymiary dziecka pomogą oszacować spodziewaną masę urodzeniową, co może mieć wpływ na rodzaj i sposób prowadzenia porodu.
Biometryczne wymiary płodu:
CRL (ang. crown- rump length), długość ciemieniowo - siedzeniowa. Wymiar ten mierzy się do 14 tygodnia ciąży praktycznie od momentu uwidocznienia zarodka w USG. Pomiar wykonuje się od czubka głowy do pośladków dziecka, nie mówi więc on o długości całego dziecka, która będzie zmierzona dopiero jak dziecko przyjdzie na świat. Jest parametrem niezwykle ważnym dla ustalenia wieku ciąży wg USG z największą dokładnością, co ma miejsce w pierwszych tygodniach ciąży, gdzie dzieci jeszcze nie różnicują się osobniczo, ale są podobnej wielkości (później o wielkości dziecka decydują głównie geny matki i ojca). Z uwagi na rozwój dziecka i „nie mieszczenie się” już na ekranie monitora aparatu USG w całości, pomiaru tego po 14. tygodniu już się nie wykonuje. Zastępują go BPD, HC, AC oraz FL.
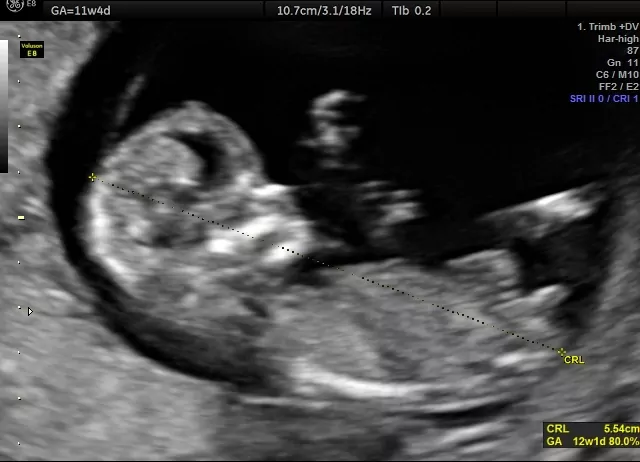
BPD (ang. biparietal diameter), wymiar dwuciemieniowy. Mierzony poprzecznie w odpowiednim przekroju główki. Może być mierzony od momentu USG w 11-14 tygodniu, ale pomiaru dokonuje się głównie w późniejszych badaniach USG.
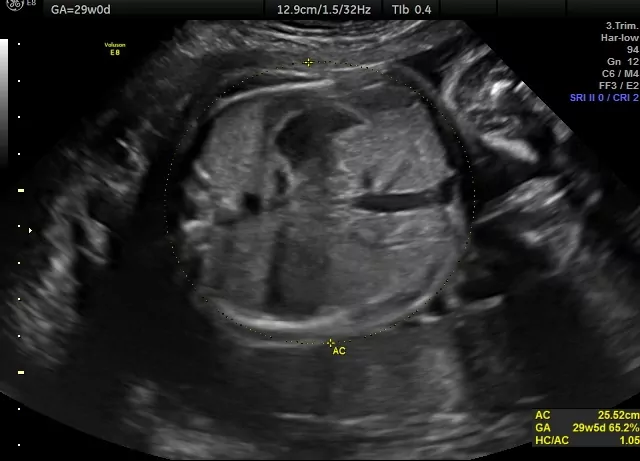
HC (ang. head circumference), obwód główki. Obwód główki mierzony jest na tym samym przekroju, co wymiar dwuciemieniowy. Szczególnego znaczenia nabiera w zestawieniu z obwodem brzuszka w USG w terminie okołoporodowym, co pomoże ustalić m.in. możliwość porodu siłami natury, a także na etapie połowy ciąży i później pozwala ustalić, czy dziecko rozwija się prawidłowo i czy nie został zahamowany jego wzrost, co ma miejsce niezwykle rzadko.

AC (ang. abdomen circumference), obwód brzuszka. Mierzony jest poprzeczny przekrój przez brzuszek dziecka z widocznym żołądkiem I żyłą pępowinową.
FL (ang. femur length), kość udowa. Najdokładniejszy wymiar mówiący o wieku dziecka, porównując z wymiarem BPD, HC i AC. Mierzona jest w najdłuższej osi, na najdalszych końcach części kostnej.
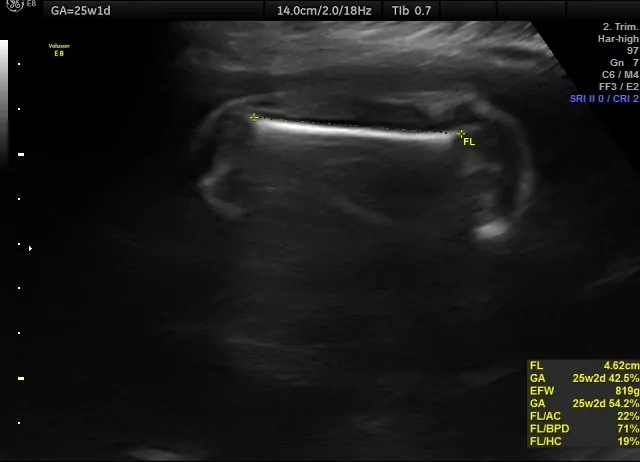
Wymiary BPD, HC, AC oraz FL komputer aparatu analizuje i na ich podstawie wylicza średnią przypuszczalną masę ciała dziecka wraz z możliwym błędem pomiarowym oraz wiek dziecka wg wymiarów uzyskanych z pomiarów. Wyniki są orientacyjne i czasami wyliczona masa urodzeniowa dziecka oszacowana z ostatniego USG wynosząca np. 3500 g może wahać się w granicy 500 g niżej lub wyżej.
Wymiary dziecka na USG
Wiele kobiet w gabinecie USG i po wyjściu z niego zadaje sobie pytanie, czy wymiary dziecka na USG są prawidłowe? Czy moje dziecko dobrze rośnie, czy rozwija się prawidłowo? Często martwią się, że ich dziecko jest za małe, bo wiek wyliczony według ostatniej miesiączki to np. 30 tygodni, a w USG wychodzi z całości pomiarów 29 tygodni. Czy należy się tym martwić? Absolutnie nie. Jeśli będą jakiekolwiek nieprawidłowości ultrasonografista zwróci na nie uwagę i na pewno o nich powie kierując też do lekarza prowadzącego. Należy pamiętać, że osoba wykonująca badanie patrzy całościowo na dziecko i jego wymiary. Nie interpretuje niczego oddzielnie, ale jako całość. Zna normy USG co do poszczególnych struktur dla danych przedziałów tygodni ciąży. Zwraca uwagę na wszystkie elementy „układanki”, wie jak wygląda fizjologia, a jak stan niepokojący. Co ważne – masa ciała dziecka nie zależy od tego ile je mama. Błędnym przekonaniem jest, że w ciąży powinno się „jeść za dwoje”. To, że wymiary dziecka na USG są mniejsze lub większe nie oznacza tego, że mama je za mało lub za dużo. Dziecko dostaje składników odżywczych tyle, ile powinno, nie jest to zależne od spożycia. Wyjątkiem jest niekontrolowana i nieleczona cukrzyca ciążowa – wtedy dziecko osiąga zbyt dużą masę ciała (makrosomia).
Dzieci po ok. 12 tygodniu ciąży zaczynają różnicować się wielkościowo. Dzieje się to dlatego, że mają różne geny od strony mamy i taty. Widzimy, że ludzie są niscy i wysocy, zbudowani masywniej oraz bardzo wątłej budowy, mają dłuższe i krótsze nogi itd. Dlatego dziecko Basi może mieć w 21 tygodniu wg OM 360 g, a dziecko Asi może mieć 440 g i to wszystko nadal jest normą. Nie należy się porównywać, bo dzieci rosną swoim tempem, a im większa ciąża tym bardziej widoczne ich własne cechy osobnicze. Oczywiście są możliwe nieprawidłowości we wzrastaniu (np. wewnątrzmaciczne zahamowanie wzrostu płodu - hipotrofia), ale o wszystkim na pewno powie osoba wykonująca USG, wykonując wymiary poszczególnych struktur i nie tylko.
Bardzo pomocne w oszacowaniu dla wiedzy własnej, czy dziecko spełnia wymiarami normy USG dla danego wieku ciąży są siatki centylowe udostępnione dla każdego przez WHO na stronie internetowej: https://srhr.org/fetalgrowthcalculator/#/
Siatki centylowe są dostępne także w aparacie USG i lekarze/ położne czasami w razie wątpliwości z nich korzystają. Na siatkach centylowych można sprawdzić czy wymiary dziecka na USG mieszczą się w zakresie norm. Centyl 50. oznacza, że dziecko znajduje się dokładnie idealnie w średniej statystycznej dla jego wieku, jego wymiar jest taki, jak jego średnia wartość w populacji. Normy natomiast mieszczą się między centylem 10. a 90. Możemy powiedzieć, że od dziecka w 25. centylu w wymiarze AC 25 % dzieci w tym samym wieku ciążowym będzie miało AC niższy, a 75 % wyższy. W razie jakichkolwiek wątpliwości po USG warto zawsze konsultować je z osobą prowadzącą ciążę.
Czy można w ciąży wykonywać USG częściej?
Oczywiście, że można, ale nie jest to konieczne i w zupełności wystarczą normy USG oferowane przez PTGiP. Jeśli natomiast są powody, by czuć, że coś jest nie tak np. niepokojące silniejsze skurcze, znacznie rzadsze lub brak ruchów dziecka w ciągu ostatnich godzin/doby, krwawienie z pochwy, bóle brzucha, silniejsze uderzenie w brzuch, bardzo złe samopoczucie czy zwykły niepokój- warto wtedy udać się na USG, w dowolnym tygodniu ciąży- najczęściej w praktyce okazuje się, że wszystko jest z dzieckiem w porządku, ale warto dmuchać na zimne.
Popularne jest także dodatkowe badanie około 25 tygodnia ciąży w celu wykonania USG 3/ 4D. Badanie to w okolicach 25 tygodnia często wychodzi najlepiej, nie jest to jednak regułą.
Lekarz lub położna prowadząca ciążę może również zalecić wykonanie dodatkowego USG w terminie okołoporodowym, by oszacować z większą dokładnością urodzeniową masę ciała dziecka, stosunek obwodu główki do obwodu brzuszka, stan łożyska i ilość wód płodowych.
Kto wykonuje USG w ciąży?
Lekarz ginekolog - położnik lub położna po odbyciu specjalnego kursu. Najczęściej jednak spotkamy się z tym, że USG będzie robił lekarz. W chwili obecnej położnych uprawnionych do wykonywania USG jest niewiele.
Czy lekarz robiący USG może odesłać mnie na powtórne badanie mimo właściwego tygodnia ciąży do wykonania USG?
Tak, może, jeśli nie uzyska odpowiedniego obrazu do pomiaru lub oceny ważnych struktur. Czasami dzieci w trakcie USG wybierają sobie pozycję nieoptymalną do tego, co chce się uzyskać w badaniu. Nie jest to niczym złym i nie trzeba się przejmować, dość często się to zdarza. Bywa, że dziecko leży przodem do głowicy ultrasonograficznej i niemożliwa jest wtedy ocena ciągłości kręgosłupa. Nie oznacza to jednak, że kręgosłupa nie ma lub coś jest nie tak - oznacza jedynie, że ze względu na ułożenie dziecka nie ma możliwości sprawdzenia tego - ciężko jest przecież ocenić plecy człowieka odwróconego do nas przodem.
Często dzieci nie ukazują np. profilu i struktur twarzoczaszki, bo twarz znajduje się tyłem do głowicy lub dziecko leży sercem w okolicy pępka mamy, co cieniuje obraz i nie jest możliwa dokładna ocena serca. Czasami także dziecko jest zwyczajnie zbyt małe by uwidocznić dane struktury i poleca się mamie pojawienie się np. 2 tygodnie później, gdy struktury te będą lepiej widoczne. Wysoka ilość tkanki tłuszczowej u mamy także utrudnia dokładne obejrzenie dziecka.
Jak interpretować wyniki ciążowego USG?
Najlepszą i złotą zasadą jest, jeśli ma się pytania lub wątpliwości oraz niepokoje, zapytać specjalisty, czyli swojego lekarza prowadzącego lub położną. Coś, co wyczyta się w Internecie na stronach niemedycznych, szczególnie na forach dla mam, może napawać lękiem i sprawiać, że fizjologia może w myślach urosnąć do rangi najgorszego nieszczęścia. Nie ma potrzeby dostarczania sobie dodatkowego, niepotrzebnego stresu.
Warto zapytać osoby, która całościowo zna temat i jego różne niuanse i zależności, gdyż wbrew pozorom konkretna sytuacja nie musi oznaczać czegoś złego. Np. pielektazje w nerkach, czyli poszerzenie układu kielichowo - miedniczkowego, musi być opisane w USG, ale najczęściej nie wiąże się z niczym niepokojącym i ustępuje po porodzie. Mimo to czytając o tym w Internecie można w wyobraźni zacząć widzieć ogromne problemy z nerkami u dziecka. Warto jest korzystać z porad specjalistów lub ze źródeł medycznych, ale nie powinno się samemu stawiać diagnozy, nie wiedząc jakie czynniki wpływają na daną rzecz. Spokój, opanowanie i nie uleganie emocjom jest najlepszą receptą na wszelkie niepokoje, które najczęściej są zupełnie nie uzasadnione.
Bibliografia:
- Fetal size and dating: charts recommended for clinical obstetric practice. Loughna P., Chitty L., Evans T., Chudleigh T., Ultrasound, 2009, 17, 3, str. 161- 167.
- Rekomendacje Sekcji Ultrasonografii Polskiego Towarzystwa Ginekologów i Położników w zakresie przesiewowej diagnostyki ultrasonograficznej w ciąży o przebiegu prawidłowym- 2020 rok. Borowski D., Pietryga M., Basta P., i in. Ginekologia i Perinatologia Praktyczna, 2020, 5, 2, str. 63- 75.
- Ultrasonograficzna diagnostyka prenatalna- możliwości technik 3D. Pietryga M., Toboła K., Ginekologia i Perinatologia Praktyczna, 2017, 2, 4, str. 143- 154.