Insulinooporność w ciąży - co warto wiedzieć? Położna wyjaśnia

Insulinooporność w ciąży jest stanem fizjologicznym, narasta z każdym tygodniem. Mimo, że w ciąży jest fizjologiczna, to jak to się dzieje, że może być niebezpieczna i prowadzić do cukrzycy ciążowej? Poziom insuliny w ciąży oraz poziom glukozy jest monitorowany, żeby zapobiec następstwom nieleczonych zaburzeń gospodarki węglowodanowej, które mogą mieć negatywne konsekwencje dla zdrowia, a nawet życia dziecka. W ramach leczenia stosowana jest dieta na insulinooporność, ale też aktywność fizyczna i leki. Natomiast wszystko szczegółowo wyjaśnione będzie poniżej w artykule.
Co to jest insulinooporność?
Insulinooporność (skrót IO) to inaczej oporność tkanki mięśniowej, tłuszczowej, wątroby itp. na działanie insuliny, która jest hormonem przenoszącym glukozę z krwi do tych tkanek. Tkanki, którym potrzebna jest glukoza do zachodzenia procesów komórkowych i odżywienia organizmu, w prawidłowo funkcjonującym organizmie pobierają glukozę, którą daje im insulina. Gdy przez dłuższy czas (miesiące, lata) dostarczane jest do organizmu zbyt dużo glukozy względem zapotrzebowania, a jednocześnie nie jest ona wykorzystywana na aktywność ruchową w adekwatnej ilości to tkanki nie chcą już przyjmować glukozy od insuliny. Stają się oporne na insulinę, bo mają jej już po prostu dość. Niestety przez wykształcenie oporności i nie przyjmowanie glukozy do wewnątrz, komórki tkanek stają się „głodne” i potrzebują glukozy. Problemem jest to, że jednocześnie są oporne na jej przyjmowanie. Czyli chcą przyjąć paliwo do funkcjonowania, ale już nie mogą.
Na insulinooporność trzeba sobie zasłużyć swoim trybem życia, mianowicie:
- Zła dieta: jedzenie wysokokalorycznych pokarmów i/lub wysokoprzetworzonych i/lub bogatych w węglowodany, czyli np. nadmiar pieczywa, słodyczy, makaronu, produktów mącznych w codziennym żywieniu itd.
- Niska aktywność fizyczna, mało ruchu, unikanie ruchu lub zbyt mała ilość ruchu względem spożywanych posiłków
- Bardzo stresujący tryb życia, brak dbałości o wypoczynek, relaks, odpowiednią ilość snu
Do czego prowadzi nieleczona insulinooporność? Stan insulinooporności jest stanem pośrednim między zdrowym organizmem, a cukrzycą typu 2. Jest to stan, w którym jeśli nie zostanie podjęta odpowiednia dieta, aktywność fizyczna, a jeśli trzeba – także leczenie – to rozwinie się cukrzyca. Nie wolno bagatelizować IO, to ostatni moment, by podjąć odpowiednie kroki.
Sprawdź w artykule, jakie są normy cukru w ciąży.
Insulinooporność w ciąży
Insulinooporność w ciąży nie jest dokładnie tym samym, co insulinooporność poza ciążą. Insulinooporność w ciąży będzie się stopniowo pojawiać pod wpływem hormonów, które produkuje łożysko. Są to: laktogen łożyskowy, estrogeny, progestageny, gonadotropina kosmówkowa, prolaktyna, hormon wzrostu i kortyzol. Część z tych hormonów i tak jest już produkowana w organizmie, łożysko dostarcza ich większą ilość. Łożysko produkuje także cytokiny, które powodują podobne zmiany metaboliczne. To wszystko w celu łatwiejszego dostarczania składników odżywczych dla dziecka. Co jeszcze oprócz tego się dzieje? Zwiększa się ilość i masa komórek w trzustce, które produkują insulinę. Poziom insuliny w ciąży rośnie, po to by dziecko miało zapewnione odpowiednią ilość glukozy.
Ciekawostka: u zdrowych kobiet, które są w III trymestrze ciąży insulinooporność jest tak porównywalnie duża, jak u osób mających cukrzycę typu 2.
Jeśli poziom insuliny w ciąży będzie niewystarczający, tzn. komórki beta trzustki będą jej wydzielały zbyt mało w stosunku do ilość glukozy krążącej we krwi po posiłkach lub jeśli zostanie osłabione funkcjonowanie trzustki to dochodzi do wzrostu glikemii (poziomu cukru/ glukozy) i rozwija się cukrzyca ciążowa (GDM). Zaburzenia węglowodanowe zostaną wykryte albo jeszcze pod koniec I trymestru w badaniach z krwi, albo w II trymestrze w teście obciążenia glukozą (OGTT, „krzywa cukrowa”) - kobieta może zostać odesłana do diabetologa. Czasami problem z IO może się pojawić także później – w III trymestrze.
Czy wysoki cukier szkodzi dziecku?
Najpierw ustalmy, kiedy są takie skoki cukru w organizmie i czym są te „cukry”. Otóż, gdy tylko coś jemy i trafia do żołądka rozpoczyna to trawienie i rozbijanie pokarmu na małe cząstki, które tylko w takiej formie mogą zostać przeniesione do naczyń krwionośnych i dalej w miejsca docelowe. Wszelkie węglowodany (zwane też bardzo ogólnie cukrami) są rozbijane na coraz mniejsze cząsteczki aż do podstawowej cząsteczki – glukozy.
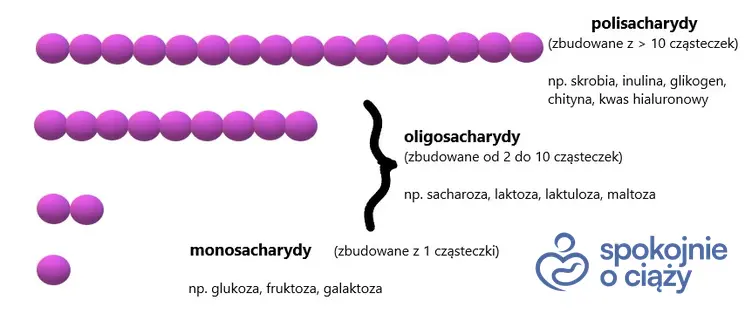
Ważne! Węglowodany to różnej długości cząsteczki, składające się z małych cegiełek tj. glukoza, laktoza, galaktoza i inne. Istnieją węglowodany złożone (polisacharydy, oligosacharydy, disacharydy), które są dłuższymi cząsteczkami i organizm musi je rozbijać na mniejsze. Istnieją także węglowodany proste (monosacharydy), które organizm wchłania natychmiast, szybko do krwiobiegu. Nie musi ich trawić, są już w formie prostej. One dają najszybsze skoki cukru na stosunkowo krótki czas.
Normy cukru (czyli glukozy) w ciąży:
Na czczo (rano, po ostatnim jedzeniu wieczorem dnia poprzedniego): 92 mg/dl
W teście obciążenia glukozą (OGTT, krzywa cukrowa, krzywa glukozowa):
- Na czczo, przed wypiciem glukozy: poniżej 92mg/dl
- Po 1 h od wypicia glukozy: poniżej 180mg/dl
- Po 2 h od wypicia glukozy: poniżej 153 mg/dl
Przeczytaj także jak obniżyć cukier na czczo w ciąży.
Wysoki cukier (czyli podwyższony poziom glukozy) może szkodzić dziecku, ale tylko wtedy, gdy występuje taki stan często lub stale, czyli gdy istnieją zaburzenia gospodarki węglowodanowej. Często mogą one wynikać z niewłaściwego żywienia, czyli spożywania dużej ilości węglowodanów w posiłkach, ale też z „jedzenia za dwoje”. Gdy sytuacja występuje stale, to wysoki cukier wyjdzie w badaniach i osoba prowadząca ciążę zaleci dietę i ewentualnie leczenie farmakologiczne oraz wizytę u diabetologa.
Glukoza na czczo i doustny test obciążenia glukozą to nie jedyne badania w trakcie ciąży – zobacz jakie badania w ciąży należy wykonać w zależności od tygodnia.
Ale czy pojedyncze skoki cukru w ciąży są groźne? Pojedyncze skoki nie są groźne. Nawet w przebiegu cukrzycy ciążowej. Jeśli zdarzą się raz na jakiś czas pojedyncze skoki cukru to nie ma potrzeby panikować. Po prostu trzeba wyciągnąć lekcję z tego, co zjedzone i w jakiej ilości doprowadziło do takiego skoku cukru i na drugi raz zmniejszyć ilość spożywanego takiego samego pokarmu/ napoju. Ewentualnie nie jeść/ nie pić takiego zestawienia ponownie w ciąży.
Jak leczyć insulinooporność?
Leczenie insulinooporności w ciąży, czyli w zasadzie rozpoznanej wtedy cukrzycy ciążowej, w której przebiegu występuje insulinooporność będzie się raczej opierało na utrzymaniu dobrych poziomów glukozy – w granicy normy – za pomocą diety, aktywności fizycznej i w razie pogorszenia poziomu cukrów także insuliny. Czasami stan alarmowy może wskazywać glukoza na granicy normy – zalecana jest wtedy do wdrożenia dieta.
Leczenie insulinooporności poza ciążą może dać ogromne rezultaty – zmniejszenia insulinooporności albo nawet wyleczenie, ale tylko jeśli pacjent trzyma się zaleceń i rzetelnie podchodzi do diety, ruchu i innych czynników.
Co pomaga leczyć insulinooporność u wszystkich, ale także w ciąży?
1. Aktywność fizyczna
W przypadku aktywności fizycznej są bardziej i mniej polecane formy ruchu, jednak to, co jest najważniejsze to… po prostu się ruszać. Im więcej, tym lepiej. Każda dodatkowa aktywność fizyczna, w przypadku, gdy było jej zbyt mało, będzie bardzo polecana i wręcz wskazana. Czy to trening siłowy czy ćwiczenia typu cardio, czy basen, czy rower. Przede wszystkim warto wybrać taką aktywność, która sprawia radość, która nie zniechęci do ćwiczeń, będzie się miało do niej predyspozycje. W ciąży wskazane są spacery, basen, specjalne plany treningowe dla kobiet w ciąży. Niektórzy mogą także praktykować lekki trening siłowy. Jeśli tylko nie ma przeciwwskazań do jakiejś aktywności, ciąża nie jest zagrożona, to każda aktywność warta jest do rozważenia, by poprawić wrażliwość tkanek na insulinę.
Jedną z aktywności, którą poleca się w ciąży, także by przygotować się do porodu, są ćwiczenia na piłce. W artykule dowiesz się jak ćwiczyć z piłką lekarską.
2. Dieta na insulinooporność
Dieta na insulinooporność jest oparta o konkretne zasady tj.
- Jedzenie zgodne z indeksem glikemicznym (IG) - wybór produktów o niskim lub średnim indeksie glikemicznym, unikanie produktów o wysokim IG lub jedzenie ich w małych ilościach
- Wybór produktów mniej dojrzałych. Produkty mniej dojrzałe (tyczy się to właściwie w dużej mierze owoców) mają niższy indeks glikemiczny niż produkty dojrzałe lub przejrzałe
- Krótszy czas obróbki termicznej. Produkty dłużej gotowane mają wyższy indeks glikemiczny od produktów krótko gotowanych
- Jedzenie produktów/ posiłków mniej rozdrobnionych. Produkty, które są rozdrobnione, drobniej pokrojone, tłuczone, zmielone, rozgniecione, zrobione na puree, smoothie, koktajle, musy mają wyższy indeks glikemiczny niż produkty jedzone w całości lub w rozdrobnieniu na grubsze kawałki
- Celowe ochładzanie produktów w celu zmniejszenia indeksu glikemicznego – w celu wytworzenia tzw. skrobi opornej
- Jedzenie potraw w towarzystwie tłuszczu lub z zawartością tłuszczu oraz białka. Tłuszcz oraz białko w posiłkach spowalniają wchłanianie glukozy z produktów węglowodanowych.
- Węglowodany – w diecie powinno być znacznie więcej węglowodanów złożonych niż prostych
- Zadbanie o wysoką zawartość błonnika w codziennym żywieniu
- Słodzenie zamiennikami cukru (np. ksylitol, erytrytol) lub znaczna minimalizacja cukru w codziennym żywieniu
O tak zwanej diecie cukrzycowej możesz poczytać także w tym artykule.
3. Suplementacja
W insulinooporności zastosowanie pomocnicze ma kilkanaście substancji, które są obecne w suplementach diety. Kwasy omega – 3, berberyna, chrom, cynk, cynamon, magnez, witamina D, morwa biała, witaminy z grupy B, imbir, inulina, mio-inozytol, kwas alfa liponowy, zielona herbata, ekstrakt z banaby. W ciąży jednak nie można stosować części z nich.
4. Sen, odpoczynek
Stres powoduje zwiększoną produkcję adrenaliny, która podwyższa stężenie glukozy krążącej we krwi. Część osób spożywa także więcej węglowodanów zajadając stres. Mała ilość snu powiązana jest z wyższym uczuciem głodu, mniejszą kontrolą łaknienia, wysokimi stężeniami glukozy, gorszym samopoczuciem.
5. Leki
W ciąży niektórych leków nie można stosować, jednak te, które są uważane za bezpieczne i mogą być stosowane w cukrzycy ciążowej, w której istnieje nasilona oporność na insulinę to przede wszystkim insulina w formie zastrzyków lub pompy. Stosowana jest również metformina w preparatach o nazwach Siofor, Metformax, Glucophage. Konieczna jest konsultacja diabetologa w zakresie leków i dawki oraz wizyty kontrolne.
Bibliografia:
- Zielińska-Maciulewska A., Krętowski A., Szelachowska M. Insulinooporność i adaptacja komórek beta trzustki podczas ciąży. Varia Medica, 2018, 2, 6, str. 462 – 470.
- Depner i in., Ad libitum Weekend Recovery Sleep Fails to Prevent Metabolic Dysregulation during a Repeating Pattern of Insufficient Sleep and Weekend Recovery Sleep, Current Biology, 2019, 18, 29, 6, str. 957 - 967.
- Łagoda K., Kobus G., Bachórzewska-Gajewska H. Wpływ cukrzycy ciążowej na rozwój płodu i noworodka. Endokrynologia, Otyłość i Zaburzenia Przemiany Materii, 2008, 4, 4, str. 168 – 173.