Cukrzyca ciążowa bez tajemnic - przyczyny, leczenie, skutki
Cukrzyca ciążowa dotyczy niewielkiego procenta kobiet w ciąży, ale ma poważne skutki dla mamy i dziecka, jeśli nie zostanie wykryta i leczona. Na szczęście już od wielu lat istnieje zalecenie wykonywania doustnego testu tolerancji glukozy, który obejmuje wszystkie kobiety i dzięki temu można zacząć leczenie cukrzycy w ciąży. W dawnych latach, gdy nie wykonywano tego testu obowiązkowo, obecne były niestety skutki uboczne cukrzycy u dziecka, ponieważ była rzadziej wykrywana. Leczenie cukrzycy ciążowej opiera się przede wszystkim na diecie i ruchu, a w trudnościach z regulacją glikemii, mimo odpowiedniej diety i ruchu stosuje się najczęściej insulinę w formie zastrzyków i dawce ustalonej przez lekarza. Nieleczona cukrzyca i jej wpływ na dziecko jest znaczący, jednak pamiętajmy, że tylko w przypadku braku podjęcia działań od strony mamy dziecku mogą grozić powikłania.
Czym jest cukrzyca ciążowa? Jak powstaje?
Cukrzyca ciążowa (skrót GDM – gestational diabetes mellitus) dotyczy nawet 10 - 15% kobiet – to dość sporo, dlatego można powiedzieć, że jest jednym z najczęściej występujących zaburzeń w ciąży. Występuje coraz częściej, ponieważ obserwujemy późniejsze decydowanie się na macierzyństwo (wiek zwiększa ryzyko cukrzycy ciążowej) oraz coraz więcej kobiet ma nadwagę lub otyłość i już przed ciążą insulinooporność.
Cukrzyca ciężarnych to zaburzenia w działaniu i wydzielaniu insuliny – hormonu – którego zadaniem jest przemieszczenie glukozy (cukru) z krwi do poszczególnych komórek w tkankach. W prawidłowo działającym organizmie w odpowiedzi na zwiększony poziom glukozy we krwi zaczyna się w trzustce wydzielać insulina, która ten poziom cukru we krwi zmniejsza transportując glukozę do tkanek. Tam glukoza jest wykorzystywana na cele energetyczne, by każda komórka mogła funkcjonować, a my, byśmy mieli możliwość żyć – chodzić, spać, jeść, trawić, wykonywać wszystkie czynności.
W przypadku, gdy istnieje insulinooporność (tzw. stan przedcukrzycowy) insuliny wydzielane jest tak dużo do przenoszenia glukozy, że komórki przestają na nią reagować. Nie jest im potrzebne aż tyle glukozy i nie przyjmują jej od insuliny, więc robią się oporne na insulinę. Ten stan jest spowodowany nieprawidłowym odżywianiem się i niewystarczającą ilością ruchu. Insulinooporność nie powstaje bez przyczyny, człowiek sam się do niej przyczynia np. dietą wysokokaloryczną, nadmiernym spożywaniem węglowodanów, małą aktywnością fizyczną, małą ilością snu.
Więcej o insulinooporności i jaki ma wpływ na funkcjonowanie możesz przeczytać w tym artykule.
Przyczyny cukrzycy ciążowej są troszkę inne. W ciąży naturalnie wzrasta stężenie estrogenów, progesteronu i laktogenu łożyskowego, co przyczynia się do powstania tzw. fizjologicznej insulinooporności. Ponadto u każdej zdrowej kobiety w ciąży produkowane jest więcej insuliny niż przed ciążą, pod koniec ciąży insulina jest we krwi ok. 50% wyższa.
Jak powstaje cukrzyca ciążowa? U danej osoby z czynnikami ryzyka wydzielanie insuliny w ciąży nie zwiększa się lub nie zwiększa się wystarczająco, przez co glukoza we krwi znajduje się na zbyt wysokim poziomie (hiperglikemia). Zbyt duża ilość glukozy we krwi mamy to także zbyt wysoka ilość glukozy idącej do dziecka przez łożysko.
Czynniki ryzyka cukrzycy ciążowej, czyli przyczyny pojawienia się GDM
Czynniki ryzyka wystąpienia cukrzycy ciążowej to sytuacje, w których dana osoba ma wyższe ryzyko, że cukrzyca w ciąży się pojawi. Nie oznacza to 100% pewności cukrzycy, ale ryzyko jest znacznie wyższe.
Czynniki ryzyka cukrzycy w ciąży to:
- Nadmierne spożywanie produktów zawierających węglowodany, głównie węglowodany proste i/lub nadmierna ilość spożywanych kalorii
- Ciąża po 35. roku życia
- Insulinooporność przed ciążą
- Zespół policystycznych jajników przed ciążą
- Niska aktywność fizyczna
- Nadciśnienie tętnicze
- Nadwaga, a tym bardziej otyłość
- Występowanie cukrzycy typu 2 w rodzinie
- Występowanie cukrzycy ciążowej w poprzednich ciążach
- Poprzednie porody, w których dzieci ważyły więcej niż 4000g
- Urodzenie noworodka z wadą rozwojową
- W wywiadzie dotyczącym poprzedniej ciąży/ ciąż wystąpienie wewnątrzmacicznej śmierci dziecka

Objawy cukrzycy ciążowej
Objawy cukrzycy ciążowej są podobne do tych, w cukrzycy typu 2. Jednak nie zawsze mogą być obserwowane w ciąży, ponieważ profilaktyka cukrzycy ciążowej polegająca na badaniu krzywej cukrowej u każdej kobiety ciężarnej jest w stanie wykryć cukrzycę zanim zostaną zaobserwowane niepokojące oznaki. Dzięki tej profilaktyce skutki cukrzycy mogą nie wystąpić, a objawów można jeszcze nie widzieć. U osób z cukrzycą, które nie są w ciąży, najczęściej cukrzyca wykrywana jest po pewnym czasie, gdy te oznaki, objawy są widoczne i budzą niepokój.
Możliwe do zaobserwowania objawy cukrzycy ciążowej:
- Senność i ogólne stałe zmęczenie
- Większe pragnienie, potrzeba picia większej ilości płynów
- Suchość w jamie ustnej
- Częstsze oddawanie moczu, z uwagi na większą ilość wypijanych płynów
- Częstsze infekcje skóry, pęcherza moczowego, pochwy, częstsze grzybice
- Większy apetyt, szczególnie na słodkie
- Obecność glukozy w analizie moczu
- Problemy ze wzrokiem
Gdyby takie oznaki cukrzycy wystąpiły już na samym początku ciąży lub w dowolnym innym jej momencie to należy poinformować o nich ginekologa. Być może doustny test obciążenia glukozą będzie wykonany wtedy wcześniej niż między 24. a 28. tygodniem ciąży.
Co to jest doustny test obciążenia glukozą, czyli OGTT?
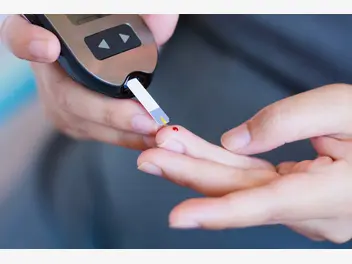
Doustny test obciążenia glukozą (tzw. krzywa cukrowa lub inaczej OGTT – ang. oral glucose tolerance test) jest testem sprawdzającym, jaka jest odpowiedź organizmu na glukozę. Czy organizm produkuje wystarczającą ilość insuliny, by sobie z nią poradzić i utrzymać poziom glukozy we krwi w normie, czy produkowana ilość insuliny jest zbyt mała, co skutkuje hiperglikemią.
OGTT polega na pobraniu na czczo krwi ze zgięcia łokciowego (tak jak na każde badanie krwi), następnie wypija się roztwór glukozy (75g glukozy rozpuszczone w szklance wody). Po wypiciu roztworu glukozy czeka się 1 godzinę na kolejne pobranie krwi, a następnie kolejną godzinę na ostatnie pobranie krwi. Ważne, by w trakcie testu siedzieć, nie chodzić, nie jeść nic, nie pić, nie żuć gumy, a nawet nie stresować się, ponieważ wszystko to może zaburzyć wynik.
Krzywa cukrowa dla wielu osób nie jest przyjemnym badaniem, ponieważ taka ilość glukozy wypita w niewielkiej ilości czasu może wywołać nudności lub nawet wymioty. Dlatego poleca się powolne picie, tak by wypić wszystko w ciągu 5 minut, można przy każdym łyku zatkać sobie nos, dzięki czemu nie będzie się czuło tak bardzo słodkiego smaku.
Więcej o teście obciążenia glukozą w ciąży przeczytasz także tutaj. W artykule zapoznasz się także z tym, jak przygotować się do testu.
Cukrzyca ciężarnych rozpoznawana jest, gdy normy w ciąży zostaną przekroczone
Cukrzyca w ciąży rozpoznawana jest, gdy w teście OGTT:
- Poziom glukozy na czczo wynosi ponad 92mg/dl
- Poziom glukozy w 1 godzinie od wypicia glukozy wynosi ponad 180mg/dl
- Poziom glukozy w 2 godzinach od wypicia glukozy wynosi ponad 153mg/dl
Krzywa cukrowa wykonywana jest standardowo pomiędzy 24. a 28. tygodniem ciąży, raz na całą ciążę. Wyjątek stanowią kobiety, które w jednorazowym pomiarze glukozy, wykonywanym podczas innych badań, na początku ciąży będą miały już wtedy poziom glukozy na czczo między 92 a 125mg/dl – wtedy zalecane jest jak najszybsze wykonanie OGTT, a jeżeli wynik będzie prawidłowy to krzywa cukrowa zostanie powtórzona w 24. – 28. tygodniu ciąży. Podobnie dzieje się z kobietami z grupy ryzyka wystąpienia cukrzycy ciążowej – wtedy OGTT wykonuje się wcześniej.
Jest jedna sytuacja, gdy testu obciążenia glukozą nie trzeba robić i od razu można rozpoznać cukrzycę ciążową – dzieje się to wtedy, gdy w badaniu glukozy na czczo poziom cukru wyniesie ponad 125mg/dl. Daje to już znać o poważnych zaburzeniach w wydzielaniu glukozy i że należy już wdrożyć leczenie.
W artykule przeczytasz także, jakie badania powinno wykonać się w I trymestrze ciąży, czyli na samym jej początku.
Doustny test obciążenia glukozy jest bezpieczny i nie trzeba się martwić o jego wpływ na dziecko. Jednorazowe duże wzrosty glukozy we krwi raz na jakiś czas, raz na ileś dni, nie zaszkodzą dziecku, ale już stale podniesiona glikemia u mamy lub zbyt częste wzrosty glikemii przez całą ciążę – tak.
Normy cukru w ciąży
Normy cukru w ciąży przedstawiają się następująco:
- Poniżej 92mg/dl w pomiarze glukozy na czczo, najlepiej między 70 a 90mg/dl
- Po 1 godzinie od wypicia roztworu glukozy w OGTT – do 180mg/dl
- Po 2 godzinach od wypicia roztworu glukozy w OGTT – do 153 mg/dl
Pomiar glukozy na czczo i przed posiłkami powinien w ciąży wynosić 70 – 90 mg/dl
Maksymalne stężenie glukozy (glikemia) w pierwszej godzinie po posiłku powinna wynosić mniej niż 140mg/dl, czyli glikemia mierzona w warunkach domowych po zwykłych posiłkach (a nie samej glukozie) powinna nie przekraczać w pierwszej godzinie po skończeniu jedzenia posiłku 140mg/ dl.
W ciąży glukozę bada się z krwi ciężarnej, natomiast pomiary codzienne i normy cukru na czczo czy w 1 godzinie po posiłku obowiązują szczególnie osoby ze stwierdzoną cukrzycą w ciąży – takie osoby muszą odnotowywać kolejne pomiary codzienne na kartce, w dzienniczku glikemii lub w aplikacji (np. SweetPregna – polska aplikacja).
Czym grozi cukrzyca ciążowa? Skutki
Hiperglikemia u mamy, czyli zbyt wysoki poziom glukozy we krwi, powoduje hiperglikemię u płodu, ponieważ glukoza przechodzi przez łożysko. W normalnej standardowej ilości glukoza jest po to, by odżywiać dziecko. Insulina mamy nie jest w stanie zmniejszyć ilości glukozy we krwi dziecka, ponieważ nie przechodzi przez łożysko. Dziecko produkuje własną insulinę już od ok. 9 tygodnia ciąży, dlatego jest w stanie „utylizować” glukozę od mamy na cele energetyczne własnych komórek dzięki swojej insulinie. Problem zaczyna się, gdy mama ma zbyt wysoki poziom glukozy we krwi zbyt często lub stale. Czyli jeśli w organizmie kobiety na tyle mało produkowane jest insuliny, że poziom w jej krwi jest wysoki, zbyt wysoki, co prowadzi też do zbyt wysokiego poziomu glukozy we krwi dziecka. Dziecko reaguje wtedy zwiększonym wydzielaniem swojej insuliny z trzustki i zwiększonym pozbywaniem się glukozy ze swojej krwi.
Do czego prowadzi hiperglikemia oraz konieczna wtedy nadprodukcja insuliny u dziecka?
- Przerost tkanki mięśniowej
- Przerost mięśnia serca: serce jest zbyt duże
- Przerost wątroby
- Przerost tkanki tłuszczowej
- Makrosomia, czyli nadmierne wzrastanie płodu (> 90. centyla)
- Opóźnienie dojrzewania płodu (niedojrzałość płuc, wątroby, serca)
- Niedotlenienie wewnątrzmaciczne
- Zgon dziecka w rzadszych i cięższych przypadkach
Konsekwencje dla dziecka przy porodzie i po urodzeniu:
- Masa urodzeniowa ponad 4kg
- Urazy okołoporodowe (dziecko jest zbyt duże by bez przeszkód przejść przez kanał rodny)
- Konieczność porodu cesarskim cięciem i związane z nim skutki
- Hipoglikemia po porodzie (zbyt niska ilość glukozy)
- Hiperbilirubinemia (nadmiar wytwarzanej bilirubiny i wydłużona i cięższa żółtaczka fizjologiczna)
- Zaburzenia krążenia i oddychania, problemy z sercem
- Zaburzenia metaboliczne od wieku dziecięcego aż do starości (otyłość, cukrzyca itd.)
Konsekwencje nieleczonej cukrzycy ciążowej dla kobiety:
- Ryzyko poronienia
- Nadciśnienie indukowane ciążą
- wielowodzie
- Rzucawka
- Konieczność cięcia cesarskiego
- Urazy krocza okołoporodowo
- Częstsze i nawracające infekcje dróg rodnych, dróg moczowych, trudności w ich leczeniu
- Zwiększone ryzyko cukrzycy pozostającej po porodzie lub ujawniającej się w kolejnych latach
Bardzo ważne! Cukrzyca w ciąży ma skutki dla dziecka, ale tylko wtedy gdy nie jest wykryta i leczona, gdy nie jest wprowadzona właściwa dieta. Jeśli kobieta wie o cukrzycy, stosuje dietę (i w razie konieczności leczenie) to nie ma obaw, że dziecko może mieć powikłania cukrzycy.

Dieta w cukrzycy
Cukrzyca ciężarnych wymusza stosowanie właściwej diety, tak by nie wprowadzać do organizmu dużych dawek glukozy, z którą insulina nie będzie mogła sobie poradzić.
Właściwa dieta ma także wpływ na dziecko – jeśli poziom glukozy we krwi mamy jest odpowiedni (normoglikemia) zarówno na czczo jak i po posiłkach to dziecku nie grożą zaburzenia związane ze stwierdzoną cukrzycą.
Dieta w cukrzycy ciążowej jest tym samym, co dieta w insulinooporności, dlatego zarówno przepisy na jedno jak i drugie zaburzenie metaboliczne będą odpowiednie. A jakie są zasady diety w cukrzycy w ciąży?
- Należy wybierać produkty z niską lub średnią zawartością cukrów, produkty o niskim indeksie glikemicznym lub średnim i wysokim, ale w bardzo małej ilości
- Wybierać, jeśli w którymś przypadku się da, mniej dojrzałe produkty – np. niedojrzały banan ma o połowę niższą zawartość cukrów łatwo dostępnych do trawienia
- Lepiej jeść surowe warzywa i owoce niż gotowane, również surowe produkty są dłużej trawione, dzięki czemu wolno i mniej wzrasta we krwi poziom glukozy
- Unikanie puree, smoothie, musów, koktajli, blendowanych warzyw, owoców – powodują szybki wzrost glukozy, lepiej jeść produkty nierozdrobnione
- Celowe ochładzanie produktów zawierających skrobię, by wytworzyła się skrobia oporna
- Bardzo ważne – łączenie źródeł węglowodanów z tłuszczem, białkiem, przez co wydłuża się opróżnianie żołądka
- Wybieranie produktów wysokobłonnikowych
- Słodzenie zamiennikami cukru, tam gdzie potrzebny jest cukier np. erytrytolem, ksylitolem
Więcej wiadomości o diecie w cukrzycy ciążowej i przepisach znajdziesz tutaj.
Ale oprócz diety bardzo, ale to bardzo ważny jest ruch – jeśli tylko nie ma przeciwwskazań należy wykonywać dozwolone ćwiczenia w ciąży, spacery, pływanie itd. To dzięki ruchowi glukoza zużywana jest na cele energetyczne i nie gromadzi się w nadmiarze we krwi. Komórki wykorzystują ją wtedy do produkcji siły dla mięśni.
Gdzie występuje cukier, czyli węglowodany?
Węglowodany, zwane inaczej cukrami, spożywane w zbyt dużej ilości względem zapotrzebowania, są główną przyczyną zaburzeń gospodarki węglowodanowej, która prowadzi do cukrzycy. U osób, które nie są w ciąży to właśnie ich nadmiar (między innymi) wiąże się z ryzykiem cukrzycy typu II, choć rozwija się ona stopniowo. Zanim cukrzyca nadejdzie występuje przez długi czas stan insulinooporności, który jest stanem jeszcze odwracalnym i można zmienić bieg zdarzeń m.in. właściwą dietą i ruchem i nie doprowadzić do rozwoju cukrzycy. W ciąży sytuacja jest trochę podobna, a trochę inna. Podobna – bo węglowodany rzeczywiście bardzo, ale to bardzo przyczyniają się rozwoju cukrzycy w ciąży, a trochę inna, bo cukrzyca ciężarnych może w ciąży wystąpić też u osób, które dotychczasowo odżywiały się dobrze, ale jest inny czynnik, który upośledza wydzielanie wystarczającej ilości insuliny w ciąży.
Poniżej tabela przedstawiająca podział cukrów na proste i disacharydy, których trzeba unikać albo spożywać je w naprawdę niewielkich ilościach oraz cukry o dłuższej budowie – oligosacharydy, polisacharydy i błonnik, które są zalecane, choć też należy uważać na ich ilość w jednym posiłku.
|
Cukry proste (monosacharydy) |
Cukry złożone (polisacharydy) |
|||
|
disacharydy |
oligosacharydy |
polisacharydy |
Polisacharydy- błonnik |
|
|
Glukoza (owoce, miód, składnik syropu glukozowego, glukozowo-fruktozowego i innych syropów, składnik cukru, laktozy, maltozy, skrobi i wszystkich polisacharydów) |
Sacharoza (popularny biały cukier z buraka cukrowego, cukier trzcinowy, brązowy cukier) |
Rafinoza (buraki cukrowe, soja) |
Skrobia (ziemniaki, mąka i skrobia ziemniaczana, kukurydziana, bataty, |
Celuloza (wszystkie rośliny: warzywa, owoce, zioła) |
|
Fruktoza (owoce, miód, soki owocowe, składnik cukru) |
Laktoza (mleko i produkty mleczne) |
Stachioza (nasiona roślin) |
Inulina (cykoria, karczoch) |
Hemiceluloza, ligniny (chleb razowy, kapusta, brukselka, groch, buraki, całe ziarna zbóż i przetwory z całego ziarna) |
|
Arabinoza (guma arabska, pektyny, hemicelulozy) |
Maltoza (piwo, produkty piekarnicze) |
|
Chityna (grzyby, skorupiaki, owady) |
|
|
Galaktoza (składnik laktozy) |
Glikogen (mięso, podroby) |
|||
Leczenie cukrzycy ciążowej
Leczenie cukrzycy ciążowej można podzielić na wersję „nieinwazyjną” i „inwazyjną”. O co chodzi?
1) Dieta i ruch: W większości przypadków leczenie cukrzycy opiera się o utrzymywanie właściwej diety i zwiększenie aktywności fizycznej i jest to wystarczające, by utrzymywać właściwy poziom glukozy we krwi. Taka dieta, nazywana dietą cukrzycową, opiera się na ograniczeniu węglowodanów prostych do minimum (słodycze, ciasta, soki, napoje, musy owocowe, dżemy, niektóre owoce) oraz ograniczeniu produktów z wysoką zawartością węglowodanów łatwo przyswajalnych (np. wszystkie produkty z białej, oczyszczonej mąki) na rzecz pożywienia opierającego się o węglowodany złożone, z dużą zawartością błonnika (warzywa strączkowe, produkty z mąk pełnoziarnistych) oraz oczywiście źródła białka (mięso, jaja, nabiał, w mniejszym stopniu strączki) i tłuszczów (oleje, smalec, masło). Dieta cukrzycowa jest tą samą dietą, która zalecana jest w insulinooporności, więc w Internecie można szukać przepisów pod hasłem „dieta w IO”, „dieta w insulinooporności”, „dieta w cukrzycy”.
W tym artykule możesz przeczytać więcej o diecie w cukrzycy ciążowej oraz jakie są jej podstawowe zasady i co można jeść, a czego powinno się unikać.
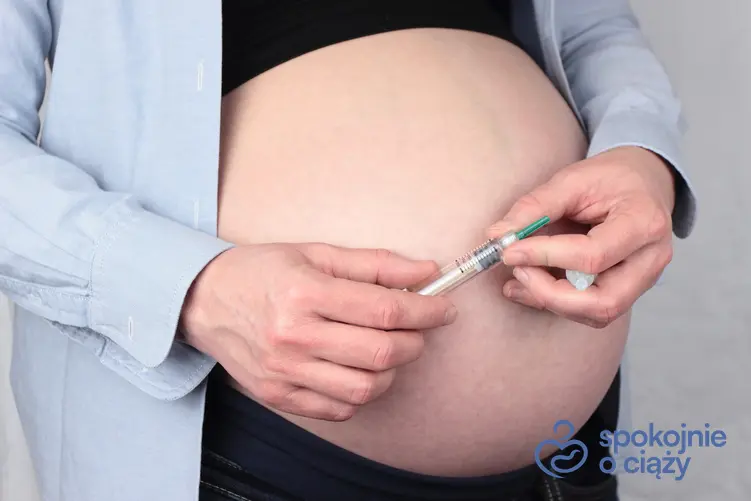
2) Dieta + ruch + insulina: U około 20 – 30% kobiet konieczne może być włączenie insuliny. Są to przypadki, gdzie poziom glukozy we krwi na czczo i/lub poposiłkowo jest na tyle duży i niepoddający się samej diecie, że konieczne staje się włączenie tego hormonu. Dawkę insuliny dobiera zawsze lekarz w zależności od pomiarów glukozy przez kobietę. Służy do tego glukometr, którym mierzy się kilka razy dziennie glukozę nakłuwając palec specjalną malutką igłą i pobierając kropelkę krwi na pasek. Pasek ten umieszcza się w gleukometrze, a po chwili pokazuje on pomiar glukozy. Takie wyniki trzeba zanotować. Insulinę podaje się małą strzykawką nakłuwając okolicę brzucha – stąd to metoda nieco inwazyjna i konieczne jest „kłucie się” w ciągu dnia o odpowiednich porach. Inną metodą jest pompa insulinowa, która niweluje ciągłe kłucie się, bo jest założona na stałe, jednak jej minusem jest cena i konieczność uważania na czystość wokół wkłucia, uważanie na to by nie naruszyć miejsca wkłucia i by nie zgubić urządzenia. Pompa sprawdzi się w niektórych przypadkach i wydziela stałe niskie dawki insuliny, naśladując działanie organizmu. Natomiast konkretne bolusy poposiłkowe reguluje się samemu, wiedząc kiedy zjadło się posiłek i jak bogaty był w węglowodany.
Jeszcze raz podkreślę, że nieleczona cukrzyca ma wpływ na dziecko, ale leczona nie ma negatywnego wpływu. Jeśli utrzymywany jest prawidłowy poziom glukozy we krwi, w normach na czczo i po posiłku to i u dziecka nie będzie podwyższonego poziomu glukozy. Dlatego niezmiernie ważna jest właściwa dieta, ruch i w razie konieczności leczenie insuliną. Wiele mam martwi się, że w cukrzycy ciążowej ich dziecko na pewno będzie obarczone makrosomią i wieloma wadami. Nic bardziej mylnego. Jeśli mama na poważnie weźmie zalecenia żywieniowe, monitoruje glukozę i przyjmuje insulinę (o ile jest zalecona) to stan glukozy we krwi mamy i płodu jest taki sam jak u osoby bez cukrzycy. Tylko nieleczona cukrzyca może dawać powikłania.
Każda kobieta ze stwierdzoną cukrzycą ciążową powinna być pod opieką swojego ginekologa – położnika prowadzącego ciążę, diabetologa, pielęgniarki diabetologicznej edukującej na każdym etapie oraz w razie konieczności dietetyka. Wskazana byłaby minimum jedna wizyta edukacyjna u dietetyka od razu po uzyskaniu wiadomości o stwierdzonej cukrzycy – jest to ważne w kontekście dobrze prowadzonej diety.
Bibliografia:
- Łagoda K., Kobus G., Bachórzewska-Gajewska H. Wpływ cukrzycy ciążowej na rozwój płodu i noworodka. Endokrynologia, Otyłość i Zaburzenia Przemiany Materii, 2008, 4, 4, str. 168 – 173.
- Cypryk K., Cukrzyca ciążowa - rozpoznawanie i leczenie. Ginekologia i Perinatologia Praktyczna, 2016, 1, 2, str. 41 – 44.
- Wender – Ożegowska E. i in., Standardy Polskiego Towarzystwa Ginekologów i Położników postępowania u kobiet z cukrzycą. Ginekologia i Perinatologia Praktyczna, 2017, 2, 5, str. 215 – 229.